Содержание
Жировая дистрофия печени в последние годы занимает одну из лидирующих позиций среди наиболее распространенных патологий этого органа. Медицинские исследователи связывают этот факт с ростом заболеваемости сахарным диабетом, ожирением, гиперлипидемией, нарушениями обмена веществ. Опасность патологии заключается в том, что она часто протекает в бессимптомной форме, а клинически выраженный процесс проявляется на завершающей стадии – при циррозе печени.
Описание болезни
Жировая дистрофия печени (или по-другому, стеатоз, жировая инфильтрация) представляет собой накопление капель жира или жировых включений (преимущественно в виде триглицеридов) в функциональных клетках печени в количестве более 5% от массы органа. Существует несколько классификаций форм данного заболевания:
- Алкогольная и неалкогольная дистрофия.
- По стадии прогрессирования процесса:
- стеатоз (очаговое и диффузное накопление капель жира);
- стеатогепатит (воспалительно-некротические процессы в тканях печени);
- фиброз (замещение функциональных тканей на соединительную);
- цирроз печени (необратимый процесс изменения тканей).
- По степени выраженности дистрофических изменений:
- нулевая: мелкие жировые капли локализуются в отдельных клеточных группах в печеночных дольках;
- первая: умеренное очаговое ожирение в виде капель среднего размера;
- вторая: диффузное крупнокапельное ожирение;
- третья: выраженное диффузное поражение в виде крупных капель, образование жировых кист.
В результате патологических процессов происходит перерождение печеночной ткани и дегенерация клеток органа. Жировой дистрофии печени подвержены как взрослые, так и дети (40-70% детей, страдающих ожирением). К наибольшей группе риска относятся мужчины старше 45 лет.
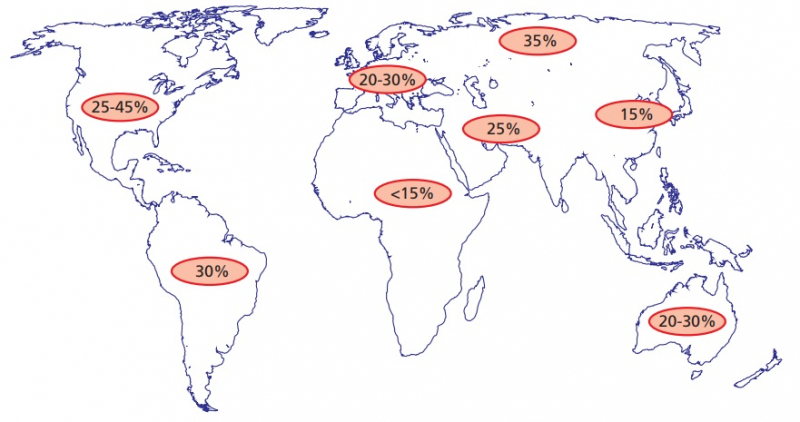
В России прирост заболеваемости за 2007-2014 гг.составил 10%. Такая динамика характерна и для общемировых тенденций, а наиболее высокие показатели наблюдаются в экономически развитых странах. Общая распространенность заболевания, по разным оценкам, составляет от 17 до 46%.
У 80-90% больных заболевание протекает в доброкачественной форме, у остальных жировая дистрофия печени прогрессирует, приводя к фиброзу, а затем к циррозу. В последнем случае возрастает риск образования злокачественной опухоли.
Механизм развития болезни полностью не изучен. В его основе лежат следующие процессы:
- Инсулинорезистентность. Это состояние связано с нарушением правильного ответа организма на инсулин, что приводит к ухудшению липидного обмена.
- Увеличение объема жира и жирных кислот, поступающих вместе с пищей.
- Усиление выработки и снижение процесса окисления жирных кислот в клеточных митохондриях, являющихся энергетическим источником.
- Нарушение выведения липидов из печени, избыточное поступление в орган углеводов, преобразующихся в жирные кислоты.
- Повышенная выработка цитокинов (информационных клеток), регулирующих воспалительные процессы.
- Перекисное окисление липидов, приводящее к нарушению целостности мембран клеток печени и их последующей гибели.
Причины
Причинами заболевания и факторами риска его возникновения являются:
- злоупотребление алкогольными напитками;
- генетическая предрасположенность;
- заболевания поджелудочной железы;
- артериальная гипертензия (у 39% пациентов);
- состояния, сопровождающиеся нарушением процесса всасывания в ЖКТ: синдром мальабсорбции, энтерит, ухудшение кишечного биоценоза, хирургическое удаление части кишечника, длительное внутривенное питание (более 2 недель);
- избыточный вес тела (51% всех случаев);
- болезни нарушенного обмена веществ (у 42% больных): сахарный диабет 2 типа (у 23% пациентов), гликогеноз, гиперлипидемия (у 69% больных);
- метаболические и эндокринные патологии: болезнь Вильсона-Коновалова (нарушение обмена меди), Вильяма-Крисчена, синдром Иценко-Кушинга, синдром поликистозных яичников, гипотиреоз, нарушение функций передней доли гипофиза;
- общее истощение организма при хронических воспалительных заболеваниях, раковых опухолях, сердечной и дыхательной недостаточности;
- быстрая потеря веса (более 1,5 кг в неделю);
- развитие гипогонадизма у мужчин, которое приводит к нарушению липидного обмена.

Наиболее распространенной причиной является злоупотребление алкоголем. Постоянный прием спиртных напитков уже через несколько дней приводит к возникновению отложений жира в печени. Заболевание может развиваться на фоне патологий, не связанных с ожирением или инсулинорезистентностью (вторичный жировой гепатоз).
К появлению стеатоза приводит прием следующих лекарственных средств:
- антибиотики тетрациклинового ряда;
- эстрогены, стероидные гормоны;
- антиаритмические лекарства (Кордарон и другие);
- противоопухолевые препараты (Метотрексат, Тамоксифен);
- нестероидные противовоспалительные средства (Аспирин, Ибупрофен, Индометацин);
- противосудорожные препараты;
- БАДы, содержащие экстракты чапараля, чистотела, белокопытника, окопника, а также германий.
Из химических веществ к развитию болезни приводят следующие элементы и соединения:
- мышьяк;
- хлорнафталин;
- тетрахлорметан;
- хром;
- дихлордифенил-трихлорэтан (ДДТ);
- диоксины;
- свинец;
- фосфор;
- тетрахлорэтан и другие токсичные вещества.

К факторам риска также относятся следующие особенности образа жизни:
- регулярный прием высококалорийной пищи, богатой насыщенными жирами, холестерином и углеводами;
- переедание;
- недостаток полиненасыщенных жирных кислот, пищевых волокон, витаминов C, E, D;
- сниженная физическая активность.
Неалкогольный характер поражения устанавливается при диагностике заболевания в том случае, если пациент не употребляет алкоголь или его количество не превышает 40 мл в сутки для мужчин и 20 мл для женщин (в пересчете на чистый этанол).
Симптомы
У большинства пациентов болезнь протекает бессимптомно (48-100% пациентов). У некоторых отмечаются следующие жалобы:
- общая слабость;
- повышенная утомляемость;
- дискомфорт или боль в правом подреберье;
- внезапная остановка дыхательных движений в ночное время;
- при прогрессировании патологического процесса возникают желтуха, кожный зуд.
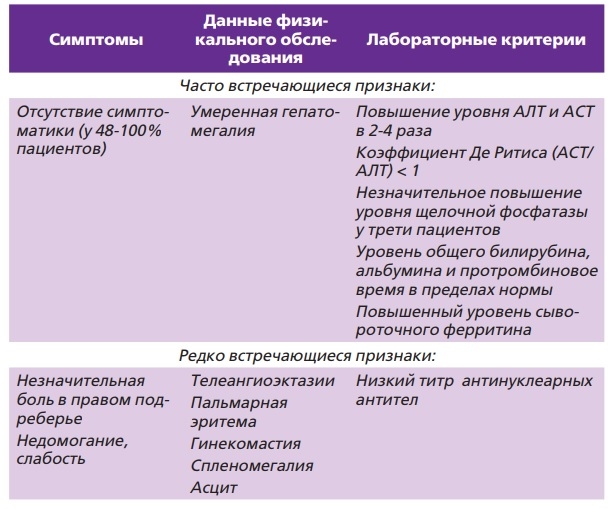
В качестве нарушений метаболического характера проявляются следующие признаки:
- избыточный вес;
- повышенное артериальное давление;
- желтые папулы или бляшки на веках и других участках кожи (жировые отложения);
- увеличение печени;
- липоидная дуга роговицы – белый или серый ободок по ее краям;
- сухость кожи и слизистых оболочек.
При переходе заболевания в стадию цирроза появляются следующие симптомы:
- увеличение размеров селезенки;
- расширение мелких кровеносных сосудов кожи, появление сосудистых звездочек;
- покраснение кожного покрова;
- увеличение грудных желез у мужчин;
- брюшная водянка.
Лабораторная диагностика
Основным способом лабораторной диагностики является биохимический анализ крови, в котором отмечают следующие изменения:
- повышение активности трансмиаз: АЛТ, АСТ, ГГТ (гамма-глутамилтрансферазы); средний уровень АЛТ – 83 ед./л, АСТ – 63 ед./л;
- возрастание соотношения АСТ/АЛТ (аспарагиновой и аланиновой аминотрансферазы); при алкогольном стеатозе оно больше 2, при болезни Вильсона – более 4, в остальных случаях – меньше 2;
- повышение концентрации щелочной фосфатазы (ЩФ) до 2 раз, наблюдаемое у трети пациентов;
- увеличение содержания общего билирубина в 1,5-2 раза (в 20% случаев);
- повышение уровня ферритина (у 50% пациентов),
- при развитии цирроза – снижение количества альбумина, увеличение протромбинового времени, повышение международного нормализованного отношения (МНО);
- в липидограмме выявляется увеличенное содержание триглицеридов (>1,7 ммоль/л).
АЛТ, АСТ и ГГТ являются печеночными ферментами, высокий уровень которых свидетельствует о процессе воспаления. Для определения инсулинорезистентности с целью уточнения причин поражения печени пользуются следующими показателями:
- Уровень инсулина в плазме крови, измеренный натощак. При его значении более 18 мкед./мл подтверждается гиперинсулинемия.
- Расчет показателя «инсулин плазмы натощак х глюкоза натощак /22,5 (HOMA-IR)». Его значение свыше 2,27 указывает на инсулинорезистентность.
- Индекс Caro: отношение глюкоза/уровень инсулина натощак. Снижение значения менее 0,33 подтверждает инсулинорезистентность.
Инструментальные исследования
«Золотым стандартом» диагностики заболевания является биопсия печени. Но так как этот метод достаточно инвазивный и имеет осложнения, то предпочтение отдают другим инструментальным исследованиям:
- УЗИ печени. На 1 стадии наблюдается увеличение размеров печени и умеренное повышение ее эхогенности, диффузные изменения в тканях, обеднение сосудистого рисунка. Достоверный диагноз на этом этапе поставить затруднительно. В дальнейшем эти признаки становятся более выраженными.
- Протонная магнитно-резонансная спектроскопия (МРС).
- Гепатосцинтиграфия с радиоксеноном.
- КТ.
- МРТ.
Последние два способа исследования показывают следующие изменения в печени:
- увеличение размеров органа;
- неоднородно низкая плотность тканей;
- очаги гиперинтенсивности неправильной округлой формы.
Лечение
В настоящее время для лечения этого заболевания не существует лекарственных препаратов, обладающих достаточной эффективностью и безопасностью. Целью терапии является предотвращение развития цирроза, его осложнений (печеночная кома, водянка, рак), коррекция обменных нарушений и инсулинорезистентности.
Применяют следующие группы лекарственных средств:
- Препараты для снижения массы тела: Орлистат, Сибутрамин. Эти лекарства способствуют снижению всасывания жиров на 30%.
- При прогрессирующем течении болезни: Пиоглитазон, Токоферола ацетат.
- При стеатозе, сочетающемся с сахарным диабетом: инсулиновые синтетайзеры (Метморфин, Пиоглитазон, Росиглитазон), Лираглутид, Экзенатид.
- При гиперхолестеринемии: Аторвастатин, Розувостатин и другие статины.
- При нарушении выработки желчи: урсодезоксихолевая кислота (Урсофальк и его аналоги). Обладает противовоспалительным, иммуномодулирующим, антиоксидантным, цитопротективным и антифибротическим эффектом.
- При артериальной гипертонии: Телмисартан, Лозартан и другие препараты.
- Гепатопротективные средства: эссенциальные фосфолипиды (Эссливер, Эслидин, Эссенциале форте Н и другие).
- Антиоксидантные и цитопротективные лекарства: липоевая кислота, витамины E и C, Пентоксифиллин.
- Пребиотики с пищевыми волокнами, положительно влияющие на микробиоценоз кишечника и снижающие фиброзные процессы в печени (Мукофальк и его аналоги).
На начальных стадиях заболевания возможен регресс процесса при соблюдении диеты, снижении веса тела и лечении медикаментозными средствами. При неэффективности консервативной терапии проводится трансплантация печени. В качестве хирургической терапии ожирения осуществляется частичная резекция желудка, его бандажирование, шунтирование.
Долгосрочный прогноз болезни зависит от сопутствующих поражений сердца, почек и стенок кровеносных сосудов. Риск летального исхода от сердечно-сосудистых заболеваний выше, чем от цирроза печени, в 2 раза.
Диета
Гипокалорийная диета и повышение физической активности являются основой эффективного лечения жировой дистрофии печени. Отмечено, что у больных ожирением снижение массы тела на 7-10% уже приводит к значительному регрессу дегенеративных изменений. Для достижения результата за 6-12 месяцев необходимо худеть примерно на 1 кг в неделю.
Умеренные физические нагрузки не только помогают бороться с ожирением, но и способствуют снижению триглицеридов и жирных кислот в крови, а также уменьшению инсулинорезистентности.
Принципы лечебного питания заключаются в следующем:
- отказ от алкогольных и газированных напитков, сладких соков;
- ограничение животных жиров до 25% от общей энергетической ценности;
- полное исключение сливочного масла, маргарина и жареных блюд;
- снижение употребления простых углеводов (выпечка, свежий хлеб, сладости);
- увеличение в рационе количества фруктов и овощей;
- употребление продуктов с высоким содержанием полиненасыщенных жирных кислот (растительные масла, морепродукты, орехи);
- снижение количества продуктов, в которых много холестерина (субпродукты, икра, желтки яиц, колбасы, жирное мясо и молочные продукты);
- снижение калорийности пищи до 500-1000 ккал в сутки. Использование более жесткой диеты нежелательно, так как это способствует активизации воспалительных процессов в печени.
В качестве физических нагрузок рекомендуются следующие виды:
- ходьба;
- плавание;
- езда на велосипеде;
- силовые тренировки.
Согласно проведенным медицинским исследованиям, соблюдение диеты в течение 1 месяца и тренировки 3 раза в неделю по 30-60 минут позволяют добиться снижения степени ожирения на 12% и уменьшения количества триглицеридов в крови на 21%.
Народная медицина
В домашних условиях жировую дистрофию печени можно лечить с помощью народных средств:
| Средство | Рецепт и способ применения |
| Ягоды земляники (помогают снять воспаление) | Необходимо съедать по 1 ст. в день в течение месяца |
| Настой шалфея с медом |
Приготовление:
Пьют по утрам натощак |
| Отвар цикория (для усиления желчеотделения) |
Приготовление:
Средство пьют по 0,5 ст. трижды в день за 30 мин. до еды. |
| Отвар шиповника (для выведения жиров из печени) |
Приготовление:
Отвар принимают по 1 ст. трижды в день |
Рекомендуется употреблять в пищу следующие продукты:
- Хурма. Является низкокалорийной и содержит витамин C, легкоусвояемые растительные сахара, необходимые для образования гликогена в печени. Плоды растения помогают похудеть без ущерба для здоровья.
- Ягоды годжи (дерезы обыкновенной) улучшают пищеварительный процесс, обладают антиоксидантным действием и способствуют нейтрализации вредных веществ в печени, в том числе продуктов распада алкоголя.
- Кожура цитрусовых культур обладает антисклеротическим действием и ускоряет процесс распада липопротеинов, способствует снижению холестерина. Флавоноид нарингин, содержащийся в кожуре, действует как жиросжигатель, повышает эластичность кровеносных сосудов и уменьшает их ломкость.
- Соя. Содержит лецитин, который способствует восстановлению тканей печени и выведению излишка жиров. Рекомендуется для употребления тем людям, которые страдают нарушением липидного обмена.
Применение вышеуказанных народных средств необходимо согласовать с лечащим врачом, так как существуют противопоказания (заболевания ЖКТ, аллергия и другие).






































